Инновации в терапии сахарного диабета 1 типа
Сахарный диабет 1 типа в основном поражает молодых людей. Но в современном мире медицина не стоит на месте. Пациенты нередко задаются вопросом, появляется ли новое в лечении диабета 1 типа? Какие инновации вскоре позволят побороть болезнь?
Вакцинация
Новости в борьбе с сахарным диабетом 1 типа еще в 2016 году пришли из Американской ассоциации, которая представила вакцину против болезни. Разработанная вакцина совершенно инновационного действия. Она не вырабатывает антитела против болезни, как другие вакцины. Вакцина блокирует выработку специфического иммунного ответа на клетки поджелудочной железы.
Новая вакцина распознает клетки крови, которые поражают поджелудочную железу, не влияя на другие элементы. На протяжении трех месяцев 80 добровольцев участвовали в исследовании.
В контрольной группе было установлено, что клетки поджелудочной железы способны самостоятельно восстанавливаться. Это увеличивает секрецию собственного инсулина.
Длительное применение вакцины приводит к постепенному снижению дозировки инсулина. Хочется отметить, что за время проведения клинических исследований осложнений не наблюдалось.
Однако вакцинация малоэффективна у пациентов с большим стажем сахарного диабета. Но оказывает хороший терапевтический эффект при манифестации болезни, когда причиной становится инфекционный фактор.

Вакцина БЦЖ
Научная лаборатория Массачусетса провела клинические испытания хорошо всем известной вакцины БЦЖ, которая используется для профилактики туберкулеза. Ученые сделали выводы, что после вакцинации снижается выработка лейкоцитов, которые способны поражать поджелудочную железу. Вместе с этим стимулируется выброс Т-клеток, которые защищают бета-клетки от аутоиммунной атаки.
Наблюдая за пациентами, страдающими сахарным диабетом 1 типа, отмечен постепенный рост популяции Т-клеток, что имеет защитное действие. Со временем секреция собственного инсулина приходила к показателям нормы.
После проведения двукратной вакцинации с интервалом 4 недели у пациентов отмечалось значительное улучшение состояния. Заболевание перешло в стадию стойкой компенсации. Вакцинация позволяет забыть об инъекциях инсулина.
Инкапсуляция бета-клеток поджелудочной железы
Хороший результат для лечения диабета вызывает новейший биологический материал, способный обманывать собственную иммунную систему. Материал стал популярным благодаря ученым из Массачусетского и Гарвардского университета. Методика благополучно испытана на лабораторных животных и не имела побочных действий.

Для проведения опыта заранее были выращены островковые клетки поджелудочной железы. Субстратом для них стали стволовые клетки, которые под влиянием ферментом трансформировались в бета-клетки.
После получения достаточного количества материала островковые клетки инкапсулировали специальным гелем. Покрытые гелем клетки имели хорошую проницаемость для питательных веществ. Полученную субстанцию вводили подопытным лабораторным животным, страдающим сахарным диабетом, с помощью внутрибрюшинной инъекции. Готовые островки встраивались в поджелудочную железу.
Со временем островки поджелудочной вырабатывают собственный инсулин, ограничиваясь от влияния иммунной системы. Однако продолжительность жизни внедренных клеток составляет шесть месяцев. Затем требуется новая подсадка защищенных островков.
Регулярное введение островковых клеток, окутанных полимерной оболочкой, позволяет навсегда забыть об инсулинотерапии. Учеными планируется разработка новых капсул для островковых клеток с пролонгированным сроком жизни. Успех клинических испытаний станет толчком для поддержания длительной нормогликемии.
Пересадка коричневого жира

Бурый жир хорошо развит у новорожденных и животных, впадающих в зимнюю спячку. У взрослых людей присутствует в небольшом количестве. Функции бурой жировой клетчатки:
- терморегуляция;
- ускорение обмена веществ;
- нормализация уровня сахара в крови;
- снижение потребности в инсулине.
Коричневый жир не влияет на возникновение ожирения. Причиной развития ожирения становится только белая жировая клетчатка, на этом и основывается механизм пересадки именно бурого жира.
Первые новости в лечении сахарного диабета 1 типа пересадкой коричневого жира предоставили ученые Университета Вандербильта. Они пересаживали жировую клетчатку от здоровых лабораторных мышей подопытным экземплярам. Результат трансплантации показал, что 16 из 30 больных лабораторных мышей избавились от диабета первого типа.
Ведутся разработки, позволяющие применение бурого жира у людей. Учитывая неоспоримые положительные результаты, это направление весьма перспективное. Возможно, именно эта методика пересадки станет прорывом в лечении сахарного диабета 1 типа.
Трансплантация поджелудочной железы

Первые новости о пересадке поджелудочной железы от здорового донора к человеку, страдающему сахарным диабетом, стали распространяться еще в 1966 году. Операция позволила пациенту достичь стабилизации сахаров. Однако пациент умер через 2 месяца от аутоиммунного отторжения поджелудочной железы.
Читать такжеКак заниматься йогой при диабете 1 типа
На современном этапе жизни новейшие технологии позволили вернуться к проведению клинических исследований. Разработано два вида оперативных вмешательств при сахарном диабете:
- замещение островков Лангерганса;
- полная пересадка железы.
Для пересадки островковых клеток требуется материал, полученный от одного или нескольких доноров. Материал вводится в воротную вену печени. Из крови они получают питательные вещества, вырабатывая инсулин. До конца функция поджелудочной железы не восстанавливается. Однако пациенты достигают стойкой компенсации заболевания.
Донорская поджелудочная железа оперативным путем размещается справа от мочевого пузыря. Собственная поджелудочная железа при этом не удаляется. Частично она все же принимает участие в пищеварении.
Противовоспалительные препараты и иммуносупрессоры применяются для лечения послеоперационных осложнений. Супрессивная терапия купирует агрессию собственного организма к донорскому материалу железы. Именно благодаря послеоперационному лечению большинство оперативных вмешательств оканчиваются успехом.
При пересадке донорской поджелудочной железы существует высокий риск послеоперационных осложнений, связанный с аутоиммунным отторжением. Удачно проведенная операция навсегда избавляет пациента от инсулиновой зависимости.
Заключение
Новые методы лечения вскоре заменят инъекции инсулина. Ежедневно ученые публикуют новости в клинических достижениях. В перспективе современные технологии позволят навсегда победить недуг.
Источник: http://diabetsaharnyy.ru/lechenie/innovacii-v-tera...




 действительно одноразовых шприцев: таких, которые было бы просто физически невозможно использовать дважды. Эта задача обусловлена борьбой с распространением ВИЧ и других инфекций при повторном использовании одноразовых шприцов. Изобетателем первого в мире «умного» самоблокирующегося шприца K1 стал англичанин Марк Коска (MarcKoska).
действительно одноразовых шприцев: таких, которые было бы просто физически невозможно использовать дважды. Эта задача обусловлена борьбой с распространением ВИЧ и других инфекций при повторном использовании одноразовых шприцов. Изобетателем первого в мире «умного» самоблокирующегося шприца K1 стал англичанин Марк Коска (MarcKoska).





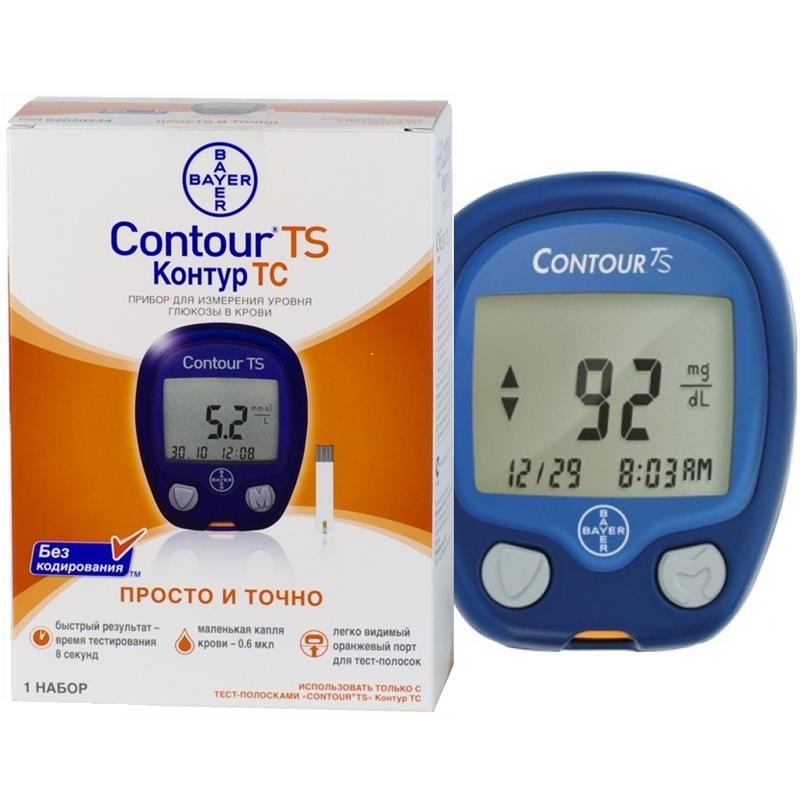 Выбирая приборы для людей пожилого возраста, лучше приобретать самые простые в эксплуатации модели без кодировки, с большим экраном (чтобы были хорошо видны показатели) и автоматической подсветкой. Для пожилых людей подойдет, например, модель глюкометра под названием «Контур ТС» — в нем нет кодирования, он прост в использовании, дает точный результат.
Выбирая приборы для людей пожилого возраста, лучше приобретать самые простые в эксплуатации модели без кодировки, с большим экраном (чтобы были хорошо видны показатели) и автоматической подсветкой. Для пожилых людей подойдет, например, модель глюкометра под названием «Контур ТС» — в нем нет кодирования, он прост в использовании, дает точный результат.





 Швейцарские учёные создали имплантируемое под кожу миниатюрное устройство для выполнения анализа крови. Эту новость сообщает Science Daily.
Швейцарские учёные создали имплантируемое под кожу миниатюрное устройство для выполнения анализа крови. Эту новость сообщает Science Daily.