 На страницах New England Journal of Medicine массачусетские ученые заявили о создании бионической поджелудочной железы, которая поможет контролировать уровень глюкозы у больных сахарным диабетом 1 типа.
На страницах New England Journal of Medicine массачусетские ученые заявили о создании бионической поджелудочной железы, которая поможет контролировать уровень глюкозы у больных сахарным диабетом 1 типа.
Бионическая поджелудочная железа призвана заменить используемые сегодня инсулиновые помпы. Каждый год более 30 000 жителей Соединенных Штатов впервые слышат страшный диагноз – сахарный диабет 1 типа. Это тяжелое аутоиммунное заболевание, при котором поджелудочная железа прекращает выработку гормона инсулина, необходимого для усвоения клетками глюкозы. Ученые считают, что это состояние развивается из-за того, что иммунная система больного поражает бета-клетки собственной поджелудочной железы.
Революционное устройство было создано исследователями из Массачусетской общей больницы (Massachusetts General Hospital) и Бостонского университета (Boston University). Бионическая поджелудочная железа состоит из смартфона, соединенного с аппаратом для непрерывного мониторинга уровня глюкозы и двух помп, которые доставляют в организм необходимые дозы гормонов каждые 5 минут.
Исследовательская команда во главе с доктором Стивеном Расселлом (Steven Russell) из отделения диабетологии Массачусетской общей больницы и инженером Эдвардом Дамиано (Edward Damiano) из отделения биомедицинского инжиниринга BU провела тестирование первого поколения своего устройства еще в 2010 году. Этот эксперимент, в котором участвовали 27 человек с сахарным диабетом 1 типа, был проведен в строго контролируемой больничной среде. Во время него пациенты получали только назначенный врачом рацион и большую часть времени находились в постели. Но теперь ученые создали новый, носимый прототип устройства, который, по словам доктора Расселла, позволяет пациентам «оставаться гораздо ближе к привычному окружению, упражняться в спортзале и есть то, что они предпочитают».
Адаптация устройства к потребностям больных
Оригинальная версия устройства, хотя и дала положительные результаты, но имела некоторые недостатки, которые не позволили бы использовать бионическую поджелудочную железу за пределами больницы. К примеру, система контроля глюкозы была неспособна адаптироваться к изменяющимся условиям, а также к отличающимся потребностям взрослого и ребенка. Ученые отмечают, что у подростков быстрый рост и гормональные изменения означают, что потребность в инсулине может существенно отличаться от таковой для взрослых людей с той же массой тела. Кроме того, несмотря на относительную предсказуемость потребности в инсулине взрослого человека, при расстройстве желудка или обыкновенной простуде требуемые дозы инсулина могут меняться.
Учитывая все перечисленное, исследователи ввели множество доработок в программное обеспечение устройства, поэтому теперь оно способно адаптироваться к индивидуальным потребностям пациента. Более того, они добавили в систему смартфон, что позволило без проводов активировать две помпы – одна высвобождает инсулин, а вторая глюкагон.
Ученые поясняют, что каждые 5 минут смартфон, такой как используемый в экспериментах iPhone 4S, получает показатели уровня глюкозы от датчика глюкозы непрерывного действия. Затем программное обеспечение смартфона выполняет расчет необходимой дозы инсулина, исходя из индивидуальных параметров пациента. После этого помпа вводит нужную дозу, и сахар держится на оптимальном уровне. Смартфон также снабжен программным обеспечением, которое требует, чтобы пациент перед приемом пищи вводил в него информацию о блюдах. Имеется в виду оценка содержания углеводов в порции – низкое, высокое или среднее. Команда утверждает, что это значительно проще, чем традиционные подсчеты количества съеденных углеводов.
Тестирование устройства на взрослых и подростках
Для первого этапа своего исследования команда отобрала 20 участников в возрасте старше 21 года с сахарным диабетом 1 типа, которые носили устройство на протяжении 5 дней. Все участники жили дома, некоторые контролировали свой сахар при помощи инсулиновой помпы. Во время эксперимента всех их на всякий случай просили не покидать трехмильную зону вокруг центра Бостона, поэтому помощники исследователей могли все время проверять их состояние. При использовании бионической поджелудочной железы к участникам прикреплялась медсестра, которая находилась рядом круглосуточно. Участникам разрешалось выбирать любой уровень физической активности, какой им нравится. Они также могли питаться в ресторане. Во втором этапе исследования было задействовано 32 участника в возрасте 12-20 лет с сахарным диабетом 1 типа, которые находились в летнем лагере все время проведения эксперимента. При использовании бионической поджелудочной железы уровень глюкозы у тинэйджеров дистанционно отслеживался медицинским персоналом, находящимся в лагере. Участники следовали одинаковому распорядку дня и ели одни и те же блюда. В обеих группах бионическая поджелудочная железа выдавала предупреждение о слишком резком падении уровня глюкозы в крови и необходимости употребить дополнительную порцию углеводов.
«Замечательные» результаты
Ученые сравнили эффективность нового устройства во взрослой и подростковой группе. Доктор Расселл говорит, что они были удивлены результатами каждой фазы исследования. По его словам, пациенты с бионической поджелудочной железой не только имели более низкий средний уровень глюкозы по сравнению с людьми на инсулиновой помпе, но и испытывали значительно меньше эпизодов гипогликемии.
«Страх гипогликемии может ограничивать попытки людей держать в рамках свой уровень сахара, а это очень важно для профилактики долговременных осложнений сахарного диабета. Поэтому наш результат просто замечательный», - говорит доктор. В обеих группах – подростковой и взрослой – средний уровень глюкозы составлял 159 мг/дл (8,8 ммоль/л). Но разница у людей, которые использовали бионическую поджелудочную железу, была значительной – 133 мг/дл (7,4 ммоль/л) у взрослых и 142 мг/дл (7,9 ммоль/л) у подростков.
Для большинства больных диабетом, кроме беременных женщин, Американская ассоциация диабета (American Diabetes Association) рекомендует поддерживать средний уровень глюкозы на уровне 154 мг/мл (8,5 ммоль/л) – 70-130 мг/дл (3,9-7,2 ммоль/л) перед едой и не более 180 мг/мл (10 ммоль/л) после приема пищи. Комментируя полученные результаты, Дамиано сказал: «В обоих наших исследованиях данное устройство превзошло все ожидания в плане способности регулировать уровень глюкозы, предотвращать гипогликемию и автоматически адаптироваться к индивидуальным потребностям взрослых пациентов, некоторые из которых очень чувствительны к инсулину, а также подростков, которые обычно нуждаются в больших дозах инсулина. Сегодня нет методов контроля диабета, которые давали бы подобные результаты».

Источник: http://medbe.ru/novinki/sozdana-bionicheskaya-podzheludochnaya-zheleza/
© medbe.ru




 Очевидно, что пациенты с любой формой сахарного диабета, равно как и люди, находящиеся в группе риска (имеющие диагностированную глюкозотолерантность либо отягощенную наследственность), должны самостоятельно держать на контроле свое самочувствие, регулярно сдавать необходимые анализы и консультироваться с лечащим врачом. Помимо терапевта и эндокринолога, нелишним будет регулярное посещение кабинетов кардиолога, стоматолога и дерматолога, дабы предотвратить или вовремя диагностировать развитие опасных осложнений. Необходимо помнить, что диагноз «сахарный диабет» уже давно перестал звучать как приговор. Разумеется, он накладывает на заболевшего ряд ограничений, однако все они вполне выполнимы. При неукоснительном соблюдении вышеперечисленных рекомендаций качество и продолжительность жизни пациентов остаются на стабильно высоком уровне.
Очевидно, что пациенты с любой формой сахарного диабета, равно как и люди, находящиеся в группе риска (имеющие диагностированную глюкозотолерантность либо отягощенную наследственность), должны самостоятельно держать на контроле свое самочувствие, регулярно сдавать необходимые анализы и консультироваться с лечащим врачом. Помимо терапевта и эндокринолога, нелишним будет регулярное посещение кабинетов кардиолога, стоматолога и дерматолога, дабы предотвратить или вовремя диагностировать развитие опасных осложнений. Необходимо помнить, что диагноз «сахарный диабет» уже давно перестал звучать как приговор. Разумеется, он накладывает на заболевшего ряд ограничений, однако все они вполне выполнимы. При неукоснительном соблюдении вышеперечисленных рекомендаций качество и продолжительность жизни пациентов остаются на стабильно высоком уровне.


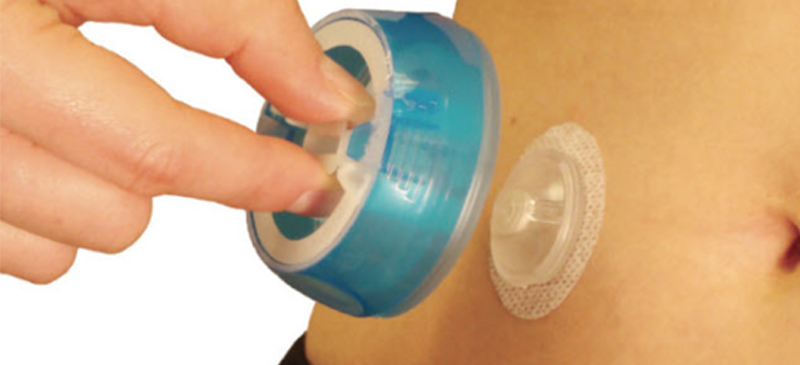
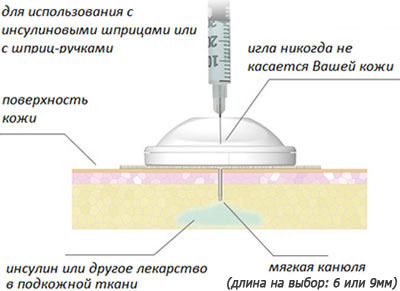 I-Рort Advance — это катетер, который самостоятельно устанавливается под кожу с помощью устройства для введения, и предназначен для проведения любых подкожных инъекций в течение 3 суток. А значит, достаточно сделать 1 укол в 3 дня вместо 5–6 проколов каждый день!
I-Рort Advance — это катетер, который самостоятельно устанавливается под кожу с помощью устройства для введения, и предназначен для проведения любых подкожных инъекций в течение 3 суток. А значит, достаточно сделать 1 укол в 3 дня вместо 5–6 проколов каждый день!

 На страницах New England Journal of Medicine массачусетские ученые заявили о создании бионической поджелудочной железы, которая поможет контролировать уровень глюкозы у больных сахарным диабетом 1 типа.
На страницах New England Journal of Medicine массачусетские ученые заявили о создании бионической поджелудочной железы, которая поможет контролировать уровень глюкозы у больных сахарным диабетом 1 типа.

 У мужчин выше
У мужчин выше  Ассоциация теперь рекомендует, чтобы дети и подростки в возрасте до 19 лет с инсулинозависимым сахарным диабетом стремились поддерживать HbA1c на уровне менее, чем 7,5%.
Ассоциация теперь рекомендует, чтобы дети и подростки в возрасте до 19 лет с инсулинозависимым сахарным диабетом стремились поддерживать HbA1c на уровне менее, чем 7,5%.
